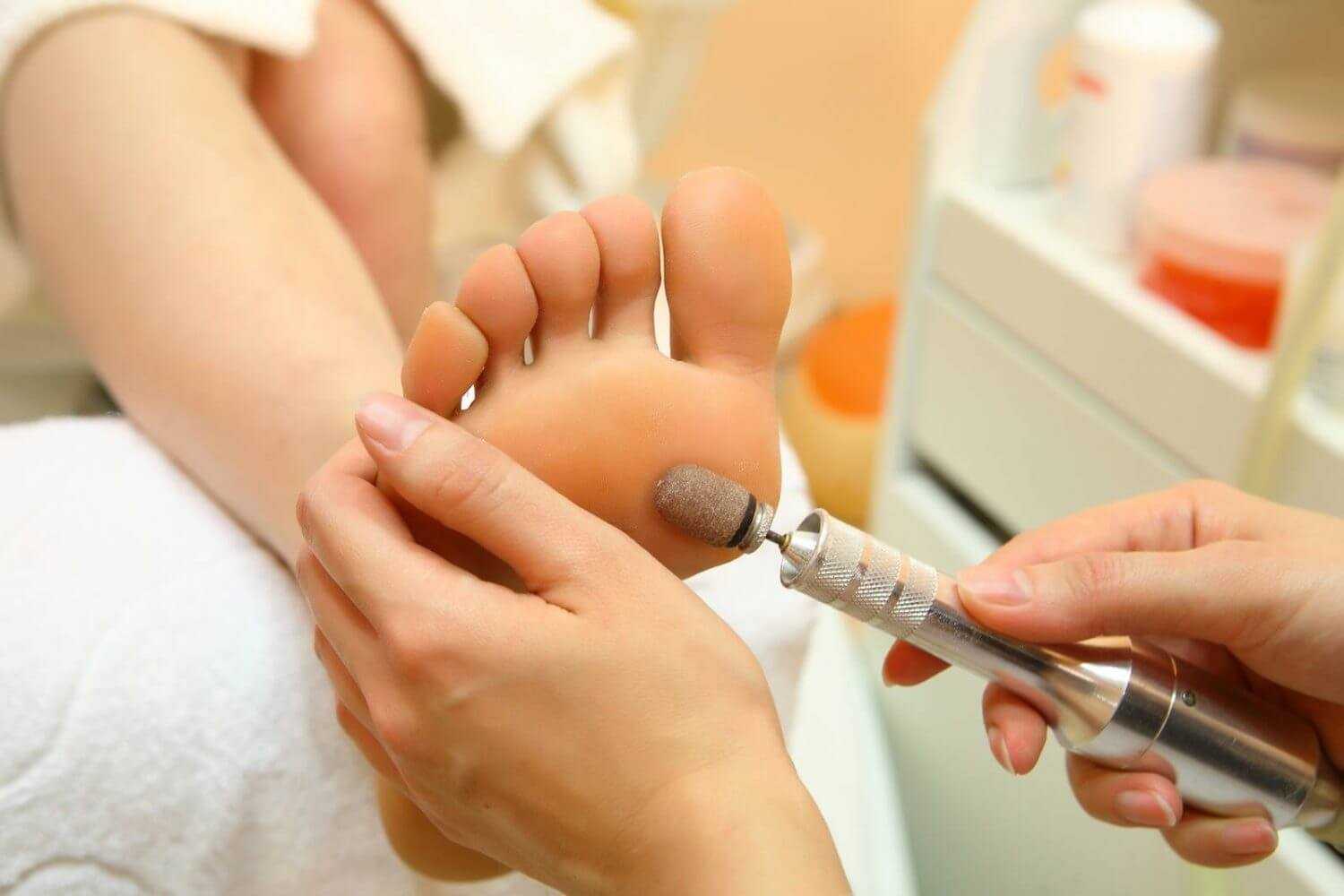
Педикюр: домашний педикюр пошагово. Средства для педикюра, ванночки в домашних условиях: солевая ванночка, ванночка
Как сделать педикюра дома. Классический обрезной - что нужно, пошаговая инструкция. Аппаратный - подготовка,
Специалист клиники Remedy Lab Эльмира Мингалеева — об особенностях подологического педикюра и средствах для
Как доказательная медицина помогает избежать некачественного лечения, почему она набирает популярность в России, как
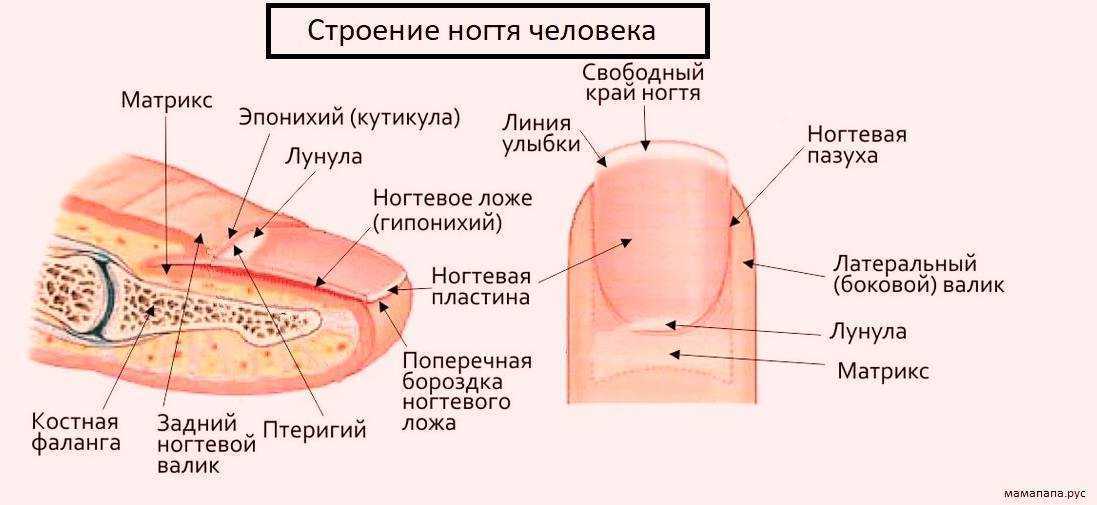
Ломкие ногти: причины. Каких витаминов не хватает?️Что делать в первую очередь? Методы решения проблемы.
Ищите лучшие лечебные лаки для ногтей? Мы собрали свой ТОП укрепителей, которые делают ногтевую
Чем укрепить ногти под гель-лак в домашних условиях Вы сможете узнать на нашем портале.
Красивый и модный маникюр для женщин, который незаметно отрастает - идеи дизайна, чтобы сэкономить
Должны ли ногти «дышать» в перерывах между покрытиями лаком? Что более вредно для маникюра,
Каждая уважающая себя женщина заботится о том, чтобы ее ручки выглядели красивыми и ухоженными.
Какой свадебный маникюр будет модным в 2021 году. Дизайн с рисунками, стразами, втиркой, жидким
Ногтевой дизайн 2022 года: популярные тренды, идеи дизайна, новинки ногтей, лучшие фото-примеры в блоге
Инструменты для нанесения на ногти гель-лака.
Подборка трендов мраморного маникюра для круглых, острых, овальных, квадратных ногтей. Фото актуальных новинок, а
Как сделать, чтобы лак на ногтях держался долго, дольше, чем обычно? Достаточно воспользоваться этими
Модный осенний дизайн ногтей на короткие и длинные ногти: идеи какой сезонный декор сделать
Особенности и технология выполнения экспресс-маникюра в студии и домашних условиях, его преимущества и полезные
Детский маникюр, который родителям ранее казался баловством и ненужным занятием, постепенно входит в рамки
С ростом популярности маникюра и дизайна ногтей растет и количество мифов в этой сфере.
Неровные ногти могут свидетельствовать не только о плохом уходе, но и о более серьезных
Накладные ногти могут спрятать некоторые недостатки ваших рук и подчеркнуть их красоту. Такие накладки
Смотрим и выбираем актуальный маникюр на 14 февраля. Дизайны ногтей с сердечками, надписями и
Летний дизайн ногтей на гель лак и шеллак 2022 – самые модные идеи сезона
Длительная носка гель-лака опасна для ногтей. Что делать, если негативные последствия уже дают о
Каким будет идеальный педикюр 2022? Модные дизайны и техники педикюра на любой вкус. Лучшие
Педикюр 2019: модные тенденции, новинки, стильные идеи на фото, дизайн однотонный, светлых оттенков на
Какой педикюр будет модным в 2021 году. Самые трендовые техники нейл-арта, фото красивых работ,
Красивый педикюр на лето 2022 - это интересные, яркие и привлекающие внимание идеи. Фото
Модный педикюр 2021: френч, однотонный, матовый, с блестками, камнями, рисунками, цветами, животный принт. Фото